新型コロナウイルスの「第三波」が全国で猛威を振るうなかで年の瀬を迎えた。感染拡大によって全国各地で医療崩壊の危機が叫ばれ、日本医師会、日本歯科医師会、日本薬剤師会、日本看護協会、日本病院会など医療関係9団体は21日、「医療緊急事態宣言」を発し、「新型コロナウイルス感染症のみならず、国民が通常の医療を受けられなくなり、全国で必要なすべての医療提供が立ち行かなくなる」と危機感をあらわにした。コロナ患者を受け入れている医療機関の15%で約2割の看護師が離職したことも明らかになり、「医療過剰」といわれながら、危機においてあまりに脆弱な医療体制が浮き彫りになっている。この半年間、この事態を予測しながら有効な公的措置をとらず、医療現場をノーガードで放置してきた国の責任が問われるとともに、新自由主義にもとづく経済効率優先で長年にわたって公的医療を切り捨ててきた医療行政を根本的に見直すことが待ったなしとなっている。
医療スタッフの離脱進み 逼迫するコロナ対応病院
政府や専門家会議は春先の「第一波」から、無症状者を含むすべての感染者を把握するためのPCR検査はせず、公的な検査の対象を重篤な肺炎症状が出た者、海外からの入国者あるいは陽性者の濃厚接触者に限定し、その理由を「すべての感染者を見つけ出せば、たちまち病床が足りなくなり、医療崩壊が起きる」「クラスター(集団感染)を追跡すればある程度の感染拡大は防げる」と説明してきた。ところが感染者の8割にのぼると見られる無症状者が野放しにされたため、感染経路不明のクラスターが、飲食だけでなく、医療機関や高齢者施設などでも多発。東京、大阪、北海道、岡山、広島など全国各地で通常病床を閉鎖したり、手術や救急搬送の受け入れができない状態となり、自治体や医師会が「医療崩壊の一歩手前」「非常事態」を発令する事態となっている。
日本は「医療大国」「過剰病床」といわれ、基礎的財政収支(プライマリーバランス)の黒字化を目指す政府は、医療費を削減するため、長年にわたって病院統合や病床削減を推進してきた。OECDによれば、確かに日本の1000人あたりの病床数は13床以上で、韓国(8・8床)、ドイツ(8・3床)、イタリア(3・6床)、スペイン(3・2床)、イギリス(3床)などと比べても突出している。
しかし、新型コロナの感染状況では、累計陽性者数(27日現在)が、イギリスは225万人(死者7万405人)、フランスは254万8388人(死者6万2209人)、イタリアが203万8759人(死者7万1620人)、ドイツは164万6240人(死者2万9946人)など各国200万人前後であるのに対して、日本は21万9146人(死者3247人)であり、欧米諸国の10分の1程度で推移している。
なぜ「医療大国」「病床過剰」といわれてきた日本がこれほど早期に「医療崩壊」の危機に瀕しているのか――。生活習慣や人の移動数などの条件の違いや、PCR検査の実施件数が少ないという前提があるものの、現在の感染者数で「医療崩壊」の危機を迎えているという現実は、今後「第四波」の到来などによって欧米並みに感染が広がれば、医療体制は崩壊どころか壊滅的な状況に陥ることを意味する。
医療体制の逼迫を受けて、政府は飲食店などへの休業要請や外出自粛など個人の感染対策を呼びかけているが、飲食店の倒産件数も過去最多に達するなどの死活問題になっており、「医療を守るか、経済を優先するか」といった対立論にまで発展している。だが、崩壊の危機に瀕した医療体制の拡充・強化に関して国が無策であることがなによりの問題であり、長期戦に備えて国としての早急な対応が求められている。
公立病院は2割の日本 欧州各国との大きな違い
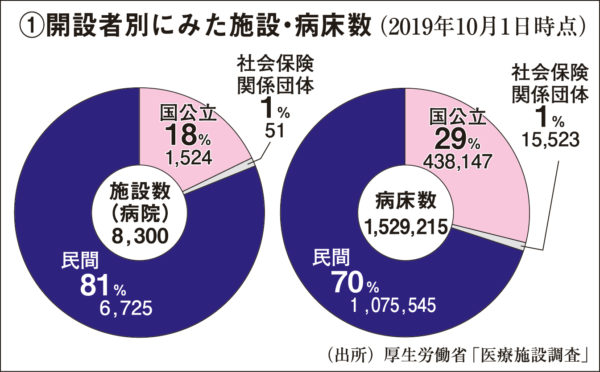
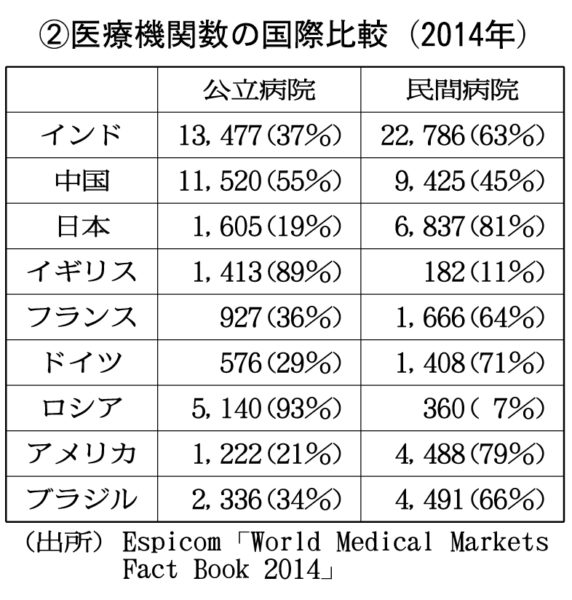
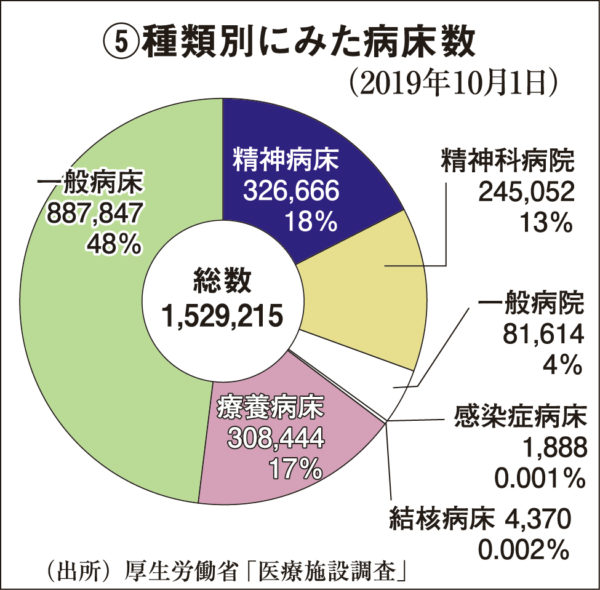
国内における開設者別の医療施設を見ると、医療法人などの民間病院が81%を占め、国公立病院は18%にすぎない。病床数も、国公立(29%)に対して、民間が70%を占める【円グラフ①参照】。一方で世界の状況【表②参照】を見ると、イギリスでは公立病院の割合が約90%を占め、フランスも36%、ロシアでは93%であり、多くの国は医療サービスの提供主体を「公」が担っている。医療機関を政府が管理しているため、パンデミックなどに備えて一定数の空白ベッドを準備しており、病院は政府の管理下にあるのでコロナ禍においてもコントロールしやすい利点がある。
イギリスでは、新型コロナの発生前から、看護師4万人、医師9000人が足りないといわれていたが、国の医療の根幹を握るNHS(国民保健サービス)が号令を掛けて「不急部門」の病棟や病床を閉鎖し、医療スタッフや病床を新型コロナ病棟に回した。経済的負担については、すべて国が保障するうえに、公務員である医療従事者を自由に移動させることができる。引退した医師や看護師にも免許更新を認める特例を出して、3月時点で4500人が現場復帰したほか、医学生や看護学生もくりあげ卒業させて現場に動員。病院や診療科の枠をこえて、各分野が入り混じるコロナ対策チームが編成され、医療機関の間にあった負担の偏在を解消させている。
ドイツでも、人口当たりの病床数は日本の7割弱に過ぎないが、病院の存在は基本的に「公」と見なされ、政府が指揮命令権限を保持しているため、数週間で一般の病床を新型コロナ専用の病床に切り替えることができたといわれる。各市町村に一つのクリニックを新型コロナ専門に指定するとともに、広域地域ごとにコロナ感染症専門病院を一つずつ配置し、医療従事者が一丸となって対応にあたったことから、日本よりも格段に感染者数が多いにもかかわらず医療体制が崩壊の危機を回避したといわれる。
欧州各国では、緊縮財政でベッド数や人員を減らしたり、医療従事者に対する補償が十分でないという問題はあるものの、病院のほとんどを自治体が運営していることから柔軟な運用が可能となっている。
中国でも武漢にわずか10日間でコロナ専門病院(1000床)を建設したり、韓国や台湾でも医療専門家が政府のコロナ対策の陣頭指揮をとり、国としてPCR検査体制を拡大し、コロナ患者用の病床や隔離施設を短期間で確保している。
一方、感染者が世界最大の1900万人(死者33万人)をこえたアメリカも公的医療の割合は21%と低いうえに、国民皆保険制度が脆弱であり、医療体制において「公」が機能しているか否かが、医療崩壊を食い止める大きな鍵になっているといえる。
ICUは独の5分の1 当初から指摘されていた不足
日本では、軽度中等症を含む新型コロナ患者の病床確保数は、8月中旬の2万7000床から12月現在までほとんど増えていない。重症者用の確保病床も3600床と横ばいが続いている。その7割を数が限られた公的医療機関が請け負っている状態だ。
新型コロナ感染症患者を受け入れることは、スタッフの増員や設備投資も必要となるうえ、外来患者、入院患者を減らすことにつながるため、赤字を抱えることになる民間病院にとってはハードルが高い。致死率50%のエボラウイルスと同じ指定感染症第二類とされているため、感染症専門医や訓練された医療スタッフが必要であり、院内感染症対策などにも精通しなければならず、一時的に支援金を積まれても体制づくりは簡単ではない。
また、小泉から安倍に続く自民党政府自身が診療報酬のマイナス改定を続け、あいついで増税した消費税も、病院は医薬品などの仕入れで負担しても患者に請求できないため民間病院の赤字経営が拡大した。そのうえ経済効率一辺倒で病床削減を求めてきた経緯もあり、閉鎖に追い込まれるリスクを負うことになる病院側は、政府や自治体から「要請」を受けても、それに見合う現実的な措置がともなわない限り、容易に受け入れることはできない。
近年は公立病院も赤字経営が問題視され、「補助金に頼りすぎ」「医師や看護師の給与が高すぎる」「経営努力をすべき」とやり玉に挙げて、独立行政法人という名の民営化が進められてきた。病院経営から公的保障を切り離して独立採算制とし、自治体から支払われる運営負担金も年々削減されている。
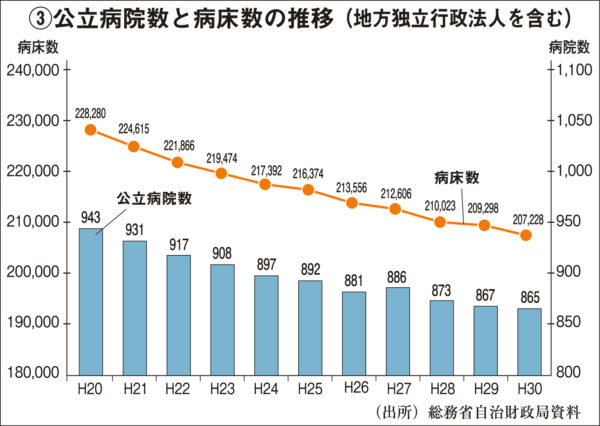
また、地域医療構想など政府が一方的に決めた病床削減目標が進まないため、民間の先陣を切る形で不採算部門の病床削減や病院統合が進められてきたのも公立病院だ【グラフ③参照】。公務員ではなくなった医療従事者は経営上のコストと見なされるようになり、少ない医師や看護師で膨大な業務をこなすことが常態化した。
厚生労働省は昨年9月、公立病院と日本赤十字社などが運営する公的病院の4分の1を上回る424の病院について再編や統合が必要だとして個別の病院名を公表し、2025年までに急性期病床を13万床削減する計画を出している。
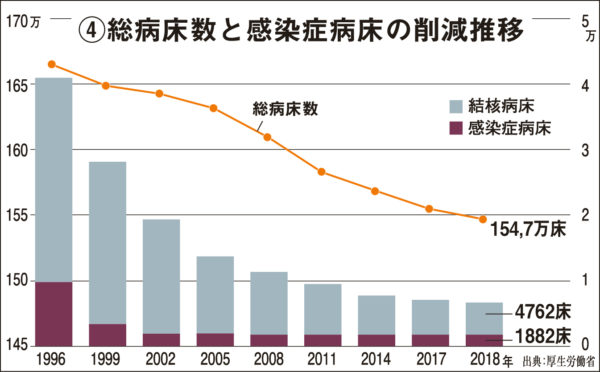
感染症のような診療実績や採算性が乏しい部門は公共セクターが担う以外にないが、感染症病床は20年間で大幅に削減。1998年には9060床あった感染症病床は、2019年にはわずか1888床まで減少している【グラフ④、⑤参照】。新自由主義にもとづいて経済効率を追い求めて地域医療の実情を度外視し、民間がカバーできない分野を補う公的医療の役割を軽視してきたことが、コロナ禍においてこれほど早期に「医療崩壊」の危機に瀕した原因といえる。
日本集中治療医学会の調べでは、新型コロナ重篤者の治療に必要なICU(集中治療室)の10万人あたりの病床数も日本は5・6床で、ドイツ(30床)やイタリア(12床)をはじめ欧米の7~24床と比較して圧倒的に少ない。アメリカやドイツの5分の1以下であり、3月時点で医療が崩壊して感染爆発が起きたイタリアの半分以下だ。このICU病床も、国内総数6301床のうち国が1153床、公的医療機関が2239床で、国公立が全体の54%を占めている。
日本集中治療医学会は4月、重篤化した新型コロナ感染症患者の治療をICUでおこなうためには患者1人に対して看護師2人が必要であることから、「(国内には)約6500床ほどのICUベッドがあると推定するが、約4倍のマンパワーが必要であること、他の重症患者の受け入れも必要であることを考えると、このままでは、実際に新型コロナウイルス感染症の重症患者を収容できるベッド数は1000床にも満たない可能性」があると警鐘を鳴らしていた。
現場が切実な声を発するなかで、政府は「GoTo」キャンペーンなどで人の移動を促す一方、医療機関には人員投入するなどの公的措置をとらぬままノーガードで「第三波」を迎えた。コロナ受け入れ病院では、感染症治療に不慣れなスタッフを総動員しても人員不足という、綱渡り状態での対応を継続せざるを得なくなり、院内感染やあいつぐスタッフの離職にも繋がっている。
病院の経営赤字は深刻 財政保障が必須
医療機関の収入の6~7割が入院診療によるものだが、コロナ患者を受け入れることで病棟を閉鎖したり、手術を減らさざるを得なくなり、それにともなって入院患者も減り、外来患者も激減した。日本病院会、全日本病院協会、日本医療法人協会の三団体が六月に公表した調査結果では、感染拡大防止にともなう患者減や予定手術の延期などによる収益減と、感染防止策などによるコスト増のダブルパンチで、会員1307施設のうち約7割が赤字と回答した。
とくにコロナを受け入れた病院(339施設)では78・2%が赤字で、受け入れていない病院(864施設)でも62・3%、病棟を一時閉鎖した病院(180施設)では79・4%におよんだ。7~9月の収支も依然半数の病院が赤字だった。
真っ先に「医療崩壊」の危機に直面した大阪府内では、西日本唯一である特定感染症の指定医療機関「りんくう総合医療センター」(泉佐野市)が積極的に新型コロナの重症患者を受け入れたが、人手不足から救急医療の一部休止や手術の延期、外来患者の減少を余儀なくされた。その結果、病院経営は4~6月の3カ月間、大幅な減収が続いて約7億円の赤字となり、国の支援措置では赤字を補えないため、泉佐野市は「地域医療が崩壊しかねない」と、7月からふるさと納税を活用したクラウドファンディングで病院支援の寄付を募っている。
同じく大阪府でコロナ専門病院に指定された大阪市淀川区の市立十三市民病院も、全病床約260床のうち90床を新型コロナ患者に確保しているが、新型コロナ以外の患者が激減して毎月の赤字は3億円以上にのぼっている。指定される5月までは月に4億円あった収入が、2000~3000万円程度にまで落ち込んだ。
東京都でも日本病院協会や病院会など3団体の調査(6月時点)では、所属する88病院の77%が赤字に陥り、とくにコロナ受け入れ病院(37病院)の約9割が赤字に転落している。にもかかわらず、小池都知事はコロナ対応の拠点となっている都立病院(8病院)、公社病院(6病院)を2022年までに独法化する方針を変えておらず、「医療危機」といいながら公的医療に大ナタをふるっていることが問題になっている。
コロナ対応にあたる公的医療機関が苦境に追い込まれているなかで、より経営が不安定な民間病院は手の出しようがないのが現実であり、「ウィズコロナ」「新しい生活」といいながら、それがもっとも優先されるべき医療行政に反映されず、旧態依然とした現場丸投げが続いていることがコロナ対応における最大の足かせとなっている。
医療関係者のなかでは、国による大胆な財政措置とともに、感染症対策として専用病床や軽症者、無症状者を隔離する病床を早急に確保することや、政策医療や行政医療を担うべき国公立病院が採算を度外視して新型コロナ専用病院を整備拡充するなどの現実的な対応を求める声が強まっている。
同時に、経済効率優先で病床削減を進める地域医療構想を白紙に戻し、パンデミックに対応できる余裕ある地域医療体制を恒常的に維持管理するため、医療現場や地方自治体から要求を強く押し上げていくことが求められている。